眠気・いびき以外に「突然死」のリスクも!?「睡眠時無呼吸症候群」の原因と症状

2003年、「睡眠時無呼吸症候群」が注目された出来事がありました。
山陽新幹線の運転手が居眠りをして、列車が緊急停止した事故。
幸い、この事故で乗員乗客には怪我はありませんでしたが、実はこの運転手、重度の「睡眠時無呼吸症候群」を発症していました。
当時、運転手が居眠りしたまま、約8分間も新幹線が時速270kmで走り続けたことは、社会に衝撃を与えました。
あれから十数年経ちました。
しかし、いびきがうるさい人やいびきが止まって、再びいびきを始める人は、傍から見たら”ただの迷惑な人”として認識されるだけで、そのことを本人に指摘しても「え~、本当に?」と思ったまま、医療機関を受診せずに放置する人が多く、現在までも”病気としての認識が甘い”状況が続いています。
しかし、近年、循環器病との関連性も指摘され、放置(未治療)は生存率にも影響を及ぼすことが分かりました。医学的には「睡眠時無呼吸症候群」は、”れっきとした病気である”と捉えられるようになりました。
今回は、そんな「睡眠時無呼吸症候群」の基準と症状や原因を中心に、セルフチェックや知られざる合併症リスク、何科を受診するか?についてもご紹介します。
1.パートナーの発見・助言が”早期治療”に繋がる「睡眠時無呼吸症候群(SAS)」の症状
「睡眠時無呼吸症候群」とは、睡眠中に呼吸が止まること(無呼吸)を繰り返す病気の総称です。
Sleep Apnea Syndromeの頭文字を取って、SAS(サス)とも呼ばれています。
文字通り、本人は睡眠している(寝ている)時に、目立つ”無呼吸”などの症状が現れるので、他の症状は「疲れているだけ」「寝不足だから」などと思い込み、なかなか自分では気づきにくい病気です。
そこで、この病気の早期発見のポイントは、”一緒に寝ているパートナーの気付き”です。
旦那さん、奥さん、お子さん、一緒に寝ているご家族やパートナーに、こんな症状はありませんか?
”大いびき→呼吸が止まる→大いびき”を繰り返す-「SAS」セルフチェック
睡眠時または起床時に関する下記の質問のうち、何個当てはまるか、チェックしてみましょう。
- 寝ている時に、大きないびきをしていると言われる。
- 寝ている時に、いびきが止まり、大きな呼吸とともに再びいびきをかき始める。
- 寝ている時に、呼吸が止まっていたと言われる。
- 昼間、仕事中や運転中などに耐え難いほど、眠くなってしまうことが多い。
- 夜中にトイレに起きる回数が多くなった。
- 朝の目覚めが悪く、熟睡した感じがしない。
- 朝起きた時に、頭が重く、喉の渇きを感じたり、咳き込む。
- 肥満状態だと思う。
- いつも体がだるい。(倦怠感)
- 息苦しさで目覚めたり、睡眠不足を感じる。
上記のセルフチェックで、3個以上当てはまる場合には「睡眠時無呼吸症候群」の可能性があるので、一度医療機関を受診してみると良いでしょう。
特に、最初の3つの項目(大いびき/いびき止まって再びいびき/呼吸が止まる)に当てはまる人(人に指摘されたことがある人)は、「睡眠時無呼吸症候群」の危険性大!
速やかに専門医療機関を受診して、詳しく検査することをオススメします。
※詳しくは、『「睡眠呼吸障害」が気になったら、専門外来「睡眠時無呼吸症候群外来」へ。』にて説明しています。
「SAS」の3大症状-①いびき②呼吸の停止(無呼吸)③異常な眠気
- いびき
→狭くなった気道で空気が通過した時に出る音。
気道が塞がっている(閉塞)サイン。睡眠時無呼吸の前兆とも。 - 呼吸が停止する。(=無呼吸)
- 昼間の異常な眠気や倦怠感
→脳や体が睡眠中も休まず活動していることが、異常な眠気や倦怠感などにつながります。
睡眠時無呼吸症候群の患者さんのうち、約半数に現れます。
上記のような3大症状以外にも、症状が現れる場合があります。
しかし、「疲れているだけ」「寝不足だからかも」と無呼吸症によって引き起こされている症状だと、本人は気付きにくいことも。
- 夜中に目が覚める。(トイレに起きる)
無呼吸を繰り返していると、脳が起きている状態(交感神経優位)になり、体で尿が作られてしまうので、トイレの回数が増えてしまいます。 - 熟睡した感じがしない。
本来、脳と体を休めるはずの睡眠中に、呼吸が止まることで生じる酸素不足を補うため活動していることが、深い睡眠を取りづらくしていると考えられています。 - 口が渇いたり、咳き込んで目覚める。
(参考)睡眠時無呼吸症候群|日本呼吸器学会
こちらのページでは、症状以外にも生活上の注意や予後について、説明されています。
痩せていても、上気道が狭い人は要注意-「無呼吸症」になりやすい人の特徴とは?
一般的に「睡眠時無呼吸症候群(SAS)」を患っている人のイメージに「中高年×肥満」があります。
肥満体型の人は、舌の周りや首回りに脂肪がついていることで、より気道が狭くなり、いびきをかきやすく、「睡眠時無呼吸症候群」になりやすい傾向にあります。
ならば、痩せ型の人には無縁の話か?といったら、そうではありません。
■睡眠時に無呼吸になりやすい人の特徴
無呼吸になりやすい人には、①上気道が狭い②生活習慣病予備軍③働き盛りの男性/閉経後の女性という特徴があります。
- 上気道が狭いタイプの人。
- 日本人を含めた東アジア人には、あごが小さく、気道が狭いという特徴があります。
→この上気道(鼻から鼻腔・咽頭・喉頭まで)の形状が「睡眠時無呼吸症候群」の発症に深く関係。
- 日本人を含めた東アジア人には、あごが小さく、気道が狭いという特徴があります。
- 生活習慣病予備軍タイプ。
- 寝る前の晩酌やタバコがやめられない人。
- ついつい食べ過ぎてしまう人。
- 高血圧、糖尿病、高脂血症などに罹ったことがある人。
- 男性は30代~60代の働き盛り、女性は閉経後50代頃~。
- 男性は上半身に脂肪がつきやすいこともあり、また首の脂肪の割合も高く、女性に比べると無呼吸症に2~3倍なりやすい傾向があります。
- 男性の30代~60代は、体型が変わりやすい時期だけでなく、生活習慣病にもなりやすい時期です。
- 女性は、閉経によって女性ホルモンのバランスが変わり、閉経前に比べ3倍いびきをしやすくなります。
(参考)患者さんの傾向|睡眠時無呼吸なおそう.com
こちらのページでは、睡眠時無呼吸症候群の患者傾向について、解説されています。
(参考)閉塞性睡眠時無呼吸症候群|筑波大学附属病院
こちらのページでは、閉塞性睡眠時無呼吸症候群に関する概要、合併症、治療法などについても、解説されています。
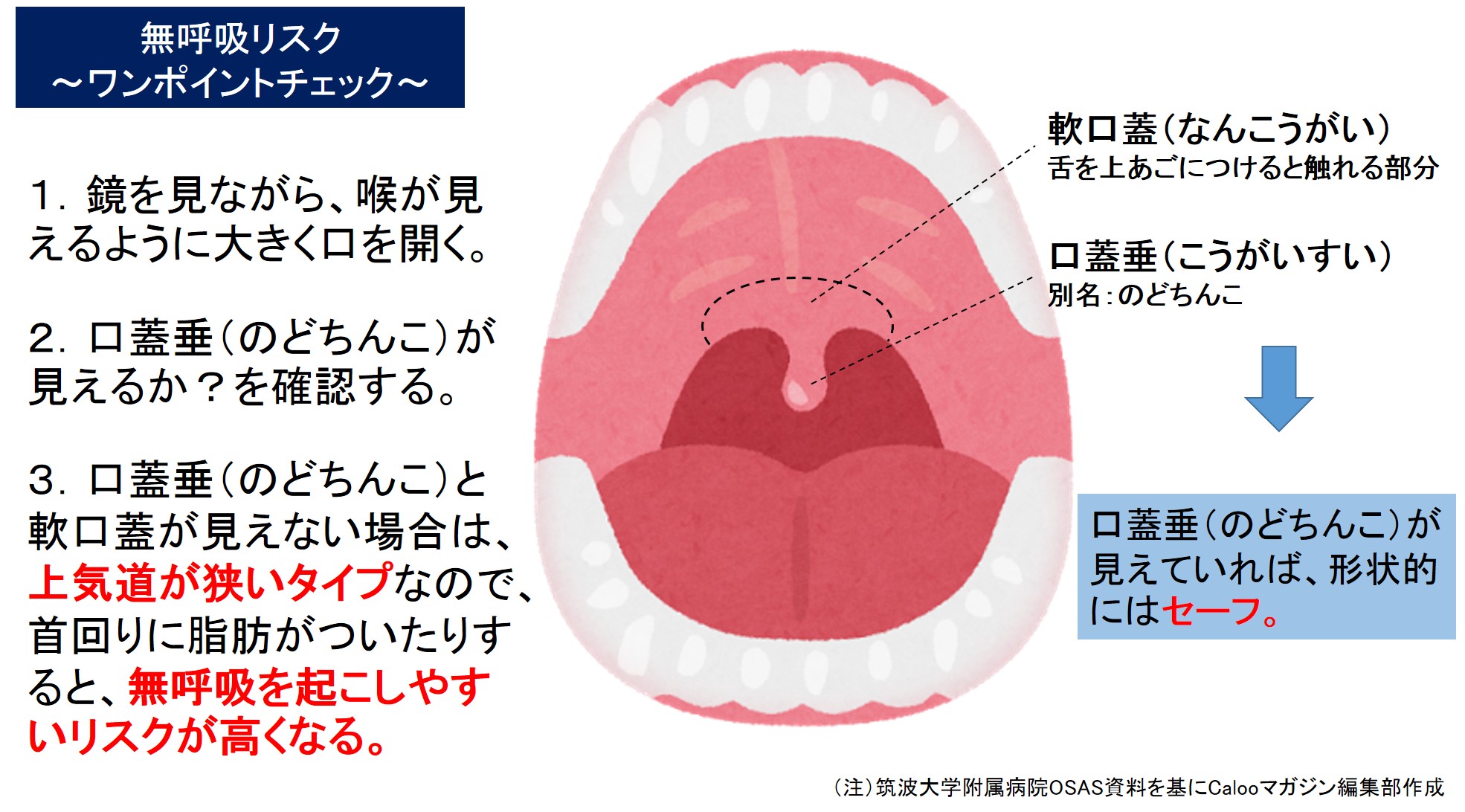
自分で確認!外見で分かる”無呼吸リスク”チェック
前述した通り、上気道の狭さ(形状)が無呼吸リスクに関係しています。
実は、外見で”上気道が狭くなっているか?”チェックできるポイントがあったのです。
上気道の狭さ(形状)は、”口蓋垂(こうがいすい/通称:のどちんこ)が見えるか?”によって、ある程度判断できます。
(図)無呼吸リスク ワンポイントチェック
※図をクリックすると拡大して表示されます。
- 鏡に向かって、病院の先生に喉を診せるような感じで、口を大きく開いて、舌を下に出す。
※頭をまっすぐし、後ろに倒れないように注意。また、声を出さない。 - 鏡に映った口の中を見て、喉の奥がどのように見えるか、確認する。
①軟口蓋(なんこうがい/口の中の奥の天井(舌で上あご部分をつつくことができる部分))も口蓋垂(のどちんこ)も見える。
②軟口蓋だけは見える。
③口蓋垂(のどちんこ)と軟口蓋ともに見えない。
①→③の順に、上気道が狭くなっている状態で、無呼吸につながるリスクが高まります。
①の場合には、喉の形状的には、気道が狭くなっていない状態なので、一応セーフ。
②③の場合であれば、喉の形状的には「上気道が狭いタイプ」です。
このタイプの人は、肥満などで首回りに脂肪がついたりすると、上気道はより狭くなりやすく、無呼吸になる可能性がありますので、体重増加など生活習慣に気を付けるとよいでしょう。
ただし、口蓋垂(のどちんこ)が見えないからといって、即「睡眠時無呼吸症候群」を発症しているということではありません。
他にも、上気道が狭いタイプの外見の特徴として……
- 首が短い。
- あご下と首の角度が浅い。
→舌の周りに脂肪がつくと皮膚が垂れ下がってみえるので、下記の左写真のように、横からみるとあご下がたるんでいるように見えます。
 (出典)あごの舌の角度が浅い|NHK「ためしてガッテン」
(出典)あごの舌の角度が浅い|NHK「ためしてガッテン」
こちらのページでは、無呼吸症の原因や外見的特徴について、説明されています。
- 歯並びが悪い。
→歯並びが悪くなる原因の一つに、あごが小さいことが挙げられます。
2.心臓・脳・血管に負担をかける「睡眠時無呼吸症候群(SAS)」の基準と原因
日本循環器学会や日本睡眠学会など8つの学会が合同研究し策定した「睡眠呼吸障害の診断・治療に関するガイドライン」の中で、日本の「睡眠時無呼吸症候群」の患者数は約200~300万人いると推定されていますが、治療が必要な「睡眠時無呼吸症候群」患者(厳密には、後述する「閉塞性睡眠時無呼吸症候群」患者)のうち、約85%は未受診であると報告されています。
「睡眠時無呼吸症候群=寝ている時に呼吸が止まる」というインパクトだけが有名になってしまったことも、受診率に繋がらない一因であると考えられます。
睡眠時、1時間に10秒以上呼吸が止まることが5回以上あれば、「SAS」の可能性アリ。
世界で標準使用されている国際睡眠障害分類(ICSD)では、
- 寝ている時に1時間あたり平均して10秒以上呼吸が止まること(無呼吸)や止まりそうなほど弱い呼吸(低呼吸)が5回以上ある。(AHI≧5)
→1時間当たりの無呼吸や低呼吸の回数を「無呼吸低呼吸指数(AHI)」と呼び、5回以上は「睡眠呼吸障害(SDB)」と見なされる。 - 一晩(7時間)に30回以上無呼吸になる。
上記のような「睡眠呼吸障害」に加え、
- 日中の異常な眠気や倦怠感などの自覚症状
「睡眠呼吸障害」に症状が伴うことで、「睡眠時無呼吸症候群(SAS)」と判断されます。
また、2005年の国際睡眠障害分類第2版(ICSD-2)では、無呼吸低呼吸指数が15回以上(AHI≧15)であれば、症状が伴わずとも「睡眠時無呼吸症候群(SAS)」と定義されるようになりました。
ただし、確定診断には、睡眠時の呼吸状態について医療機関で検査を行う必要がありますので、パートナーが無呼吸になっていたり、そのような指摘をされたことがある人は、一度専門機関を受診するとよいでしょう。
(参考)成人の睡眠時無呼吸症候群 診断と治療のためのガイドライン2005|日本呼吸器学会
(参考)睡眠時無呼吸症候群と循環器病|国立循環器病研究センター
こちらのページでは、「睡眠時無呼吸症候群」の概要および重症度や分類について、グラフを用いて説明しています。
「SAS」の原因-①気道が塞がり、いびきをかく「閉塞性」
「睡眠時無呼吸症候群(SAS)」には、無呼吸が起こる原因によって、「閉塞性」と「中枢性」があります。
| 閉塞性睡眠時無呼吸症候群 (OSAS) |
中枢性睡眠時無呼吸症候群 (CSAS) |
|
|---|---|---|
| 無呼吸が起こる原因 | 上気道が塞がる。 | 脳の呼吸中枢が機能異常を起こす。 |
| 睡眠時無呼吸症候群(SAS) 患者数(=100%)での割合 |
約90%以上 | 数%程度 |
| 特徴 | いびき | チェーン・ストークス呼吸 (※心不全患者に多い) |
| どんな人に多い? | ・あごが小さい人 ・肥満気味の人 ・扁桃肥大/アデノイド(子どもに多い) ・鼻炎・鼻中隔弯曲など鼻の病気がある人 |
・心不全の人 ・脳卒中の人 心血管系の病気を患っている人 |
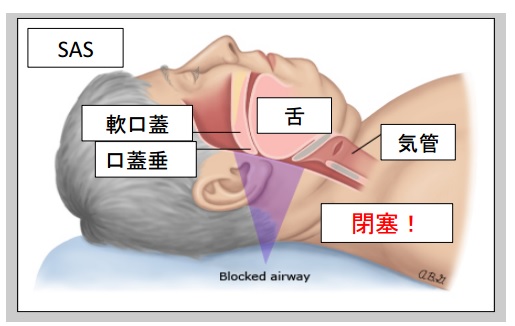
「”閉塞性”睡眠時無呼吸症候群(OSAS)」(以下「閉塞性」と表す)は、呼吸はしようとしているけれど、上気道が塞がることで、鼻や口の気流が停止する(=呼吸が止まる)ことです。
(出典)閉塞性睡眠時無呼吸症候群|筑波大学附属病院 資料より
人は仰向けに寝ると、重力である程度、舌が喉の奥に落ち込みますが、通常であれば、気道が塞がるまでのことにはなりません。
しかし、舌の周りに脂肪がついている人・あごが小さいなど元々気道が狭い人が仰向けに寝た場合、場合によっては、上記の図のように上気道が完全に塞がることもあります。
そして、その狭い気道を空気が通る際に、代表的な症状の一つ「いびき」が発生します。
ちなみに、世界的に見ても「閉塞性(OSAS)」の有病率は高く、日本では「睡眠時無呼吸症候群(SAS)」が疑われる人の約90%以上が、この”閉塞性”です。
「SAS」の原因-②呼吸中枢の異常で、いびきをかかない「中枢性」
一方で、患者割合は少ないですが、脳から「呼吸をする」という信号そのものが一時途絶えてしまうのが、「中枢性睡眠時無呼吸症候群(CSAS)」(以下「中枢性」と表す。)です。
「閉塞性」と違い、上気道は狭くなっていないので、「中枢性」の場合、いびきはかかないのが特徴です。
なぜ「中枢性」が起こるのかは、未だ十分に解明されていませんが、心不全など心臓機能が低下している人の20~40%に見られます。
また、心不全患者さんで「中枢性(CSAS)」の場合、「チェーン・ストークス呼吸」と呼ばれる特徴的な呼吸が見られます。
「チェーン・ストークス呼吸」とは、小さい呼吸から、少しずつ換気量が増えて大きな呼吸をした後、また次第に呼吸が小さくなり、一時的に呼吸が止まる、というサイクルを繰り返す呼吸の事です。
(参考)循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン|2008−2009年度合同研究班報告
こちらは、日本循環器学会をはじめとして、日本呼吸器学会、日本睡眠学会など8つの学会が共同研究したガイドラインで、「睡眠時無呼吸症候群」の病気の解説だけでなく検査方法についても、詳しく説明されています。
3.寝ている間に病気が作られるから怖い「睡眠時無呼吸症候群(SAS)」
「寝ている時に何回か呼吸が止まる」、「いびきをかく人がなる病気」、「昼間、居眠りしてしまう」、どれも正解ですが、その先にもっと重大なことが隠されていたのです。
「睡眠時無呼吸症候群」は、寝ている時に心臓・脳・血管に負担をかけることが繰り返されるため、様々な合併症(高血圧、心不全、不整脈など)を発症することが問題なのです。
「SAS」の人は、循環器病の合併リスク2~4倍増。
睡眠時の「無呼吸」状態では、実は”呼吸不全”と同じくらい血液中の酸素濃度が低下します。
そんな緊急事態のため、心臓は心拍数を上げて、全身に酸素を供給できるよう反応し、当然血圧も上昇します。
このような緊急事態が一晩に何度も起こり、それが何か月、何年と繰り返されるので、心臓の負担がジワジワ蓄積されていきます。
また、本人は寝ていますが、実際の身体の中は休めていないので、交感神経の緊張状態が続いてしまっています。
このことが、より高血圧や心不全、不整脈、脳卒中などの循環器病の発症や悪化に関与していると考えられています。
■「睡眠時無呼吸症候群(SAS)」患者の合併症リスク
(※健常者に対して)
- 高血圧症 約2倍
- 狭心症・心筋梗塞 2~3倍
- 慢性心不全 約2倍
- 不整脈 2~4倍
- 脳卒中 約4倍
- 糖尿病 2~3倍
イギリスでの研究によると、「閉塞性」患者は、そうでない人に比べて、夜中に心臓が原因で突然死するリスクが約2.5倍高いと報告されています。
しかし、治療すれば、長生きできる可能性があることも分かっています。
(参考) 睡眠時無呼吸症候群と循環器病|国立循環器病研究センター
こちらのページでは、「睡眠時無呼吸症候群」の概要および重症度や分類について、グラフを用いて説明しています。
(参考)閉塞性睡眠時無呼吸における突然死の昼夜パターン|The New England Journal of Medicine March 24, 2005 Vol. 352 No. 12
こちらのページでは、閉塞性睡眠時無呼吸患者の突然死についての調査解析が報告されています。
「睡眠呼吸障害」が気になったら、専門外来「睡眠時無呼吸症候群外来」へ。
前述した通り、「睡眠時無呼吸症候群」は、循環器病の合併症を引き起こすリスクの高い”れっきとした病気”です。
何科で診てもらえるのか?よくわからない方も多いかもしれません。
ガイドラインの作成で、8つの学会が共同研究参加していることから分かるように、「睡眠時無呼吸症候群」は循環器科、呼吸器科、耳鼻咽喉科など複数の科で診療が行われています。
ただし、医療機関ごとに、実際「睡眠時無呼吸症候群」を診ているかどうかはまちまちですので、事前にHPなどでご確認の上、受診することをオススメします。
さらに、専門外来として「睡眠時無呼吸症候群外来」を設けている医療機関が増えてきました。(”睡眠・快眠センター””睡眠クリニック”などの名称の場合も)
こういった専門外来を設けている施設では、睡眠ポリグラフ検査(PSG)など専門的な機器を用いて睡眠・呼吸状態を調べることも可能なので、より安心ですね。
■全国の睡眠時無呼吸症候群 専門外来のある病院を「病院口コミ検索Caloo」で探す
自分では分かりづらいからこそ、一緒に寝ている家族・パートナーにいびきなど「閉塞性」の症状が見られる場合、是非とも医療機関の受診を勧めてあげましょう。
また、周りから指摘されたり、すでに「循環器病」を患っているのであれば、一度受診しましょう。
一見、「睡眠時無呼吸症候群」とは無関係そうな”寝起きの頭痛”や”夜中に何度もトイレに起きたりすること”も「閉塞性」の治療を受けることで、軽減する可能性があるのです。
人生の1/3は、睡眠時間です。
きちんと治療して、しっかり寝て、体を休めることが循環器病の予防、ひいては健康長寿に繋がるのです。