変形性股関節症の予防と運動、薬物などの保存療法。日常生活で気を付ける事

高齢化の進む日本では患者数が増加している「変形性股関節症」
変形性股関節症は、足の付け根の股関節に痛みが現れて自由に動かせなくなり、歩行などの日常生活に支障をきたす疾患です。
股関節は身体の体重を支える軸であり、毎日の生活の中で常に大きな負担がかかっている箇所です。
変形性股関節症の発症は大きく分けて2つのパターンに分けることができます。
1つは生まれつき股関節の骨の形に異常があったり、脱臼などの先天性疾患が引き金になる「先天性による発症(二次性)」の場合です。
これには小児期に骨盤の寛骨臼(かんこつきゅう)にある臼蓋(きゅうがい)と言われる骨(大腿骨の骨頭を包み込む形状をしている)が十分発育せず、自覚症状がないまま中年になって発症する場合なども含まれます。
もう1つは長年、関節を使い続けるうちに少しずつ軟骨がすり減り、ある時点で痛みなどの自覚症状となって現れる「持続性による発症(一次性)」です。
特に股関節の機能自体に問題はなくても、年齢が上がると関節は老化し、少しずつ軟骨はすり減っていきます。
股関節に負担のかかるスポーツや職業を長く続けている場合や、肥満で常に重い体重が股関節にかかっている場合は、さらに発症のリスクは高まります。
この疾患は一度発症すると緩やかに少しずつ進行していくことから、高齢化の進んでいる日本では変形性股関節症で悩む方も増えてきており、さらに今後も患者数の増加が見込まれています。
変形性股関節症の詳しい原因、症状については以下の記事で詳しく説明しています。
股関節の痛み、動きが悪い…。「変形性股関節症」の原因、症状、体験談
変形性股関節症の治療は「保存療法」からスタートする。
変形性股関節症の治療には大きく分けて「保存療法」と「外科手術」の二つに分けられます。
症状が進行して日常生活がままならなくなってしまったような場合は手術という方法がとられますが、まだそれほど骨の変形が起きておらず、痛みがあっても日常生活を送ることが出来る場合には、「薬物療法」や「運動療法」、さらに股関節への負担を減らすための「生活の見直し指導」を含めた「保存療法」から治療が始められます。
保存療法はあくまでも辛い症状を抑え、進行を抑えるための「対症療法」であり、傷んだ関節の組織自体をなおす根本的な治療法ではありません。
現在、患者さんが苦痛に感じている痛みを抑え、関節の状態を良くすることで、患者さんのQOL(Quality of Life:生活の質)を高め、「進行を抑えること」を目的としています。
保存療法①薬物療法~鎮痛剤の使用
急激に痛みが出始める急性期や夜間痛(夜間に痛みがあって眠れない)がある時、さらには末期症状に至るまで、不快な痛みを緩和するためには主に非ステロイド性抗炎症薬(NSAIDs)というお薬が処方されます。
NSAIDsには「プロスタグランジン」という痛みや炎症を引き起こす物質の生成を抑える作用があるため、痛みだけでなく股関節に水(関節液)が溜まり、関節炎が起きているような場合の消炎にも効果的です。
主にロキソニンやボルタレン、アスピリンといったお薬が処方され、剤型も内服薬や外用薬(シップ)、坐薬などがありそれぞれに特徴があります。
外用薬は手軽に使えますが効果を感じるのに時間がかかる、股関節には使いにくいといったデメリットがあります。
それに対し、即効性のある内服薬は人によっては胃腸に障害を起こす場合がある他、他の臓器への影響があるため、長期間の使用には適していません。
また、喘息持ちの方はアスピリンの使用で喘息発作をおこすこともあるので注意が必要です。
坐薬は胃腸にやさしく、内服薬よりもさらに効き目も早いですが、下痢やかぶれなどを起こす場合があります。
どのタイプの薬も使用してみて異変を感じた時はすぐに主治医の先生に相談し、ご自身に合ったものに変えてもらうようにしましょう。
また、鎮痛薬以外の関節の薬物療法として、関節の潤滑油の働きをするヒアルロン酸を直接注射して症状を緩和する「ヒアルロン酸補充療法」があり、変形性膝関節症の場合は良く行われる治療法ですが、股関節の場合は健康保険適用にはなっていないため、あまり一般的ではありません。
(参考)おくすり110番 ロキソニン
(参考)おくすり110番 ボルタレン
(参考)おくすり110番 アスピリン
※こちらのサイトでは医療機関で処方されるお薬についての詳しい情報を見ることが出来ます。
(参考)関節が痛い.com
※こちらのページでは変形性股関節症の症状や治療、人工関節手術について専門医の先生の詳しい説明が掲載されています。
保存療法②運動療法~筋力トレーニング、ストレッチなど。
急性期や強い痛みがある時は、「重いものを持たない」「頻繁に階段の昇り降りをしない」「長時間の歩行」など、無理な動きを避け、まず安静にすることが大切です。
それほど激しくない動きであっても15分以上の歩行や運動は、筋肉の疲労を招き、股関節への負担が増すためなるべく避けるようにしましょう。
しかし、長期間過度の安静を続けてしまうと体力が落ちる他、筋肉が固くなり、逆に症状の進行につながることがあります。
症状が落ち着いたころから少しずつ「運動療法」を取り入れ、無理なく動かしていく事が必要になります。
運動療法の目的は「股関節の可動域を広げること」と「筋力をつけること」の2つです。
股関節の可動域が狭く動きが悪くなると、関節内にある軟骨に栄養を与える役目の関節液が十分に行き渡らなくなって軟骨の状態が悪化するので、ストレッチで可動域を広げ、動かしやすい状態にしておく必要があります。
また、股関節周りの筋力が弱く緩んだ状態が続くと、日常生活上の動きで少しずつ関節のブレが起こり、柔らかく影響を受けやすい軟骨の傷みを招くので筋力アップの体操も欠かせません。
まずは固くなった股関節周りの筋肉をほぐし、血行を良くしてリラックスさせるためのストレッチから始めます。
股関節を柔らかく良く動かすことで、栄養が行き渡って軟骨の状態が改善する他、正しい位置に戻ることで可動域も広がり動かしやすくなります。
十分にストレッチされ、動かしやすくなった後は、股関節を支えるための筋力をつける筋トレを行います。
腿の前側の筋肉(大腿四頭筋)や腿の裏側(ハムストリング)、腹筋、お尻の周りにある臀筋群(でんきんぐん)を鍛えて股関節をしっかり支えられるようにすると股関節への負担は減らすことが出来ます。
実際、これらの運動療法を整形外科で行う場合は、患部を電気などで温める「温熱療法」と併行して行うことがあります。
患部を温めてからトレーニングすることで、痛みを和らげる効果がある他、股関節周りの血行を良くし、可動域を広げやすくなる相乗効果も期待できます。
しかし、いくら運動療法と言っても、やりすぎは炎症悪化につながるので良くありません。
運動の強度は負荷が強いほど良いというわけではなく、「仰向けに寝転んで膝をたて、両膝をパタパタと内外に動かす」程度の運動でも十分効果があります。
疲れが残らない程度にゆっくりと行うことで可動域を広げるストレッチになる上、膝をゴムチューブなどで縛って行うことで適度な筋トレにもなる、ストレッチと筋トレの両方の効果が狙える体操です。
その他、実際の運動療法には様々なストレッチや体操がありますので専門の理学療法士の先生の指導の下、無理のないように行うようにしましょう。
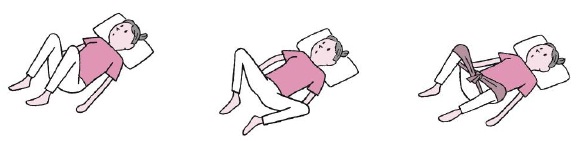
(参考)神奈川リハビリテーション病院
※こちらはリハビリが専門の病院のホームページです。変形性股関節症の説明や治療について詳しく説明しています。
発症初期や予防には水泳、水中ウォークなどがおすすめ!シコ踏み、貧乏ゆすりを推奨する先生も。
まだ発症初期であったり、予防のために今から気を付けたいという方は水泳、水中ウォークなど、ご自身で強度(早さや時間、距離など)が調整できるような運動を定期的に継続して行う事が効果的です。
水の中での運動は浮力の影響で関節への負担を大幅にカット出来る上、水の抵抗がかかるので自然に筋力アップできます。
また、相撲のシコ踏みのポーズは、赤ちゃんが自然に寝ているのと同じ「肢位(しい)」という姿勢で筋力のバランスが安定する動きになります。
股関節を広げるのにも役立つので毎日の体操に取り入れてみるのも良いでしょう。
椅子に座ったままでの貧乏ゆすり(ジグリング)も軟骨に刺激を与えて循環が良くなり、軟骨の栄養である関節液がうまく取り込めると推奨する先生もいらっしゃいます。
何事もやりすぎは良くありませんが、場所も時間もとらずに思い立ったらできるこれらの運動を心がけることで、股関節の状態が改善され、進行を遅らせたり予防することができるかもしれません。
(参考)関節が痛い.com
※関節外科専門医の先生のインタビューで変形性股関節症の治療やシコ踏みについてもお話していらっしゃいます。
(参考)古東整形外科
※変形性股関節症の説明やジグリング運動の効果について説明されています。
薬物療法、運動療法と共に生活習慣を見直す必要性。
いくら病院での薬物治療や運動療法を行っていても、股関節に負担のかかる生活習慣を続けたままでは症状の改善につながらないため、以下のような点に気を付け生活をする必要があります。
①肥満~太りすぎは変形性股関節症の発症や悪化のリスクが高まる。
股関節は身体の体重を支えている重要な関節で、両足で立っているだけでも股関節には常に体重の30~40%の負荷がかかっています。
さらに片足立ちをするとその負荷は自分の体重の3~4倍にもなる事が分かっています。
これは自分の体重プラスそれを支えるため体重の2倍の筋力がかかってくるためです。(早歩きをすると股関節への負担は10倍にもなります!)
体重が重ければ重いほど股関節にはそれだけ大きな負担がかかるので、肥満は発症リスクを高め、症状の悪化にもかかわるということが分かります。
ご自身のベスト体重をキープできるように、食事の量をコントロールするとともに、有酸素運動を取り入れるなど、肥満につながる習慣を減らして行きましょう。
②冷え~女性に多い冷えは症状悪化につながる!
変形性股関節症は特に女性に多い疾患ですが、同時に女性は冷えで悩んでいる方も多くいらっしゃいます。
冷え性だと血行が悪くなって筋肉が固くなり、股関節の動きが悪くなる他、傷みの症状も強くなります。
普段から薄着をしないなど冷えに気を付けるようにし、痛みがある時はホットパックなどで患部を温めると症状が和らぎます。
自宅での入浴はシャワーなどで済ませず、40℃くらいのお湯にゆっくり浸かり、じっくりと身体を温めるようにしましょう。
③食事~バランスの良い食事で老化のスピードを緩める!
50歳を過ぎると少しずつ骨は老化し骨密度が落ちてくるだけでなく、骨質(骨の強度)も落ち、軟骨も同様に弱くなってきます。
これは誰にでも起こる老化現象の1つで仕方がないことですが、栄養バランスのとれた食事で老化スピードを緩やかにするため、骨に良い以下のような栄養素を意識して摂るようにしましょう。
- カルシウム(骨を作る。牛乳、チーズ、大豆、海藻、小魚、緑黄色野菜など)
- ビタミンD(カルシウム吸収を高める。キノコ、鮭などの魚類など)
- たんぱく質(骨の材料となる。肉、魚、大豆、牛乳など)
- マグネシウム(骨の強度を上げる。大豆、魚類、海藻、バナナ、ナッツ類など)
- ビタミンK(質の良い骨を作る。納豆、青菜など)
- ビタミンB6(骨の強度を上げる助けをする。鶏肉、カツオ、マグロ、レバー、にんにく、ごまなど)
- 葉酸(枝豆、緑茶、モロヘイヤやほうれん草などの葉野菜、いちごなど)
- ビタミンB12(骨の強度を上げる助けをする。レバー、しじみ、あさり、さんまなど)
これらの栄養素はサプリメントで摂る事もできますが、基本は毎日の3度の食事で取り入れるようにしましょう。
またカルシウムの吸収を助けるビタミンDは食事だけでなく、日光浴をすると皮膚からも作られますので夏場は30分、冬は1時間程度日光に当たるのを日課にするのも良いでしょう。
食事内容に気を付けつつ、骨の状態をチェックする骨粗鬆症の検査を定期的に受けることも忘れないようにしましょう。
(参考)NPO法人 のぞみ会 変形性股関節症の会
※こちらは変形性股関節症を患う患者さんに役立つ情報が多数掲載されています。
(参考)神奈川リハビリテーション病院
(参考)日本整形外科学会 ロコモティブシンドローム予防啓発公式サイト
※老化による運動器の障害ロコモティブシンドロームについて詳しく書かれています。
(参考)公益財団法人 骨粗鬆症財団
※高齢者に多い骨粗鬆症(こつそしょうしょう)についてのサイトです。
治療と併せてやっておきたい!症状が進行した際の生活の準備。
変形性股関節症は一度発症すると徐々に進行していく疾患であり、ロコモティブシンドローム(運動器症候群:略してロコモ)の1つです。
ロコモとは老化が原因で骨、筋肉、関節、軟骨などの運動器に障害が起こり、「歩く」「立つ」といった基本動作(ADL:Activities of Daily Living)に支障をきたす状態のことです。
運動器の故障は、深刻な寝たきりにもつながると考えられています。
そのような状況を避けるためにも、定期的に専門医の元で治療や経過観察を行い、症状の進行を遅らせることが一番大切ですが、まだ症状が軽いうちに進行した際の準備をしておくことも重要です。
「杖」の利用は心理的抵抗がある方もいるようですが、股関節への負担の軽減に役立ちます。
症状の進行につれ、跛行(はこう:足を引きずって歩く)などの症状が現れるようになると、転倒のリスクが高まり、骨折や筋力の低下の原因になるので、まだまだ大丈夫と思わずに早めに杖の使用を検討しましょう。
その他、必要に応じて住まいのバリアフリー化や移動手段の確保(例:運転免許)、職業の見直しなど、症状が進行した際の対応策を早めに考えて準備をしておくことは心の余裕につながります。
また、他の病気で寝込んでしまうようなことがあると、脚の筋力が低下し、さらに症状が進行してしまうので、日頃から身体全体の体調管理をしっかり行う事も大切です。
高齢化が進む日本では誰もが発症する可能性がある変形性股関節症。
もはや決して他人事ではありません。
患者さん本人やそのご家族は早い段階で生活をトータルに見直し、症状とうまく付き合って生活していくために必要なことを考えておきましょう。